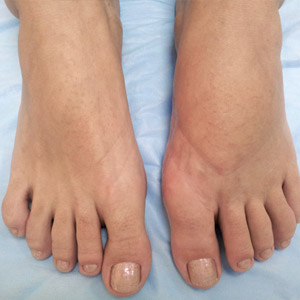
Болезненная косточка на ноге у основания большого пальца – нередкий повод обращения к врачу. Проблема чаще возникает у женщин и приносит много страданий. В медицине это заболевание называется «вальгусная деформация первого пальца стопы». Зачастую патология развивается на стопах обеих ног. Уродливая шишка, не позволяющая носить красивую обувь, доставляет не только эстетический дискомфорт. Врачи утверждают: растущая косточка приводит к деформации ступни, что усиливает нагрузку на позвоночник, тазобедренные суставы и колени.
Обновлено 05.01.2023: По итогу пациент получает дополнительные проблемы со здоровьем.
Оглавление:
- Из-за чего растет косточка?
- Стадии заболевания
- Способы диагностики
- Эффективные методы лечения
- Меры профилактики
Причины
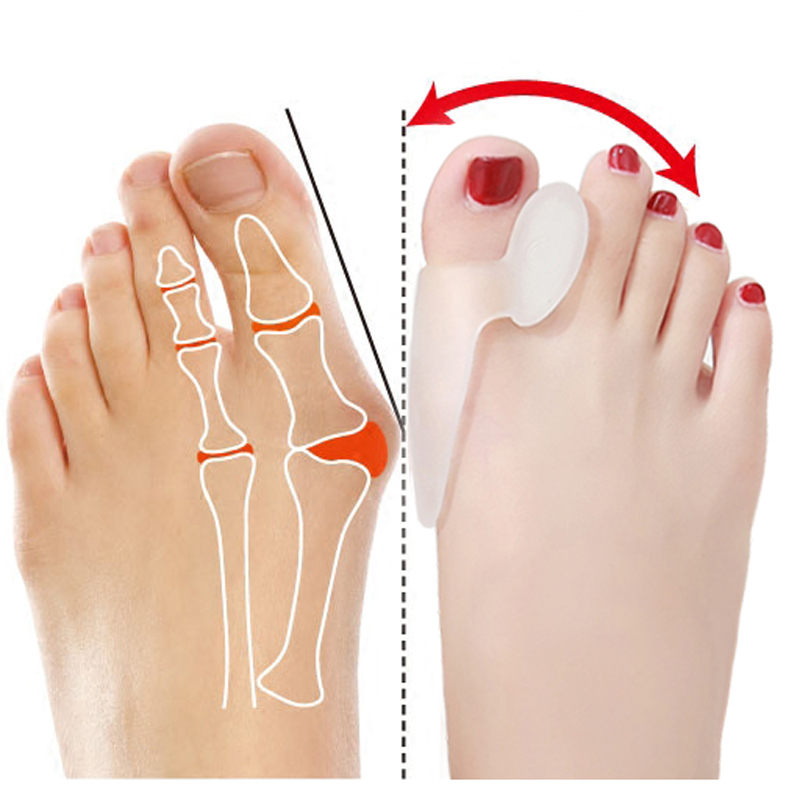
Определяющие факторы развития болезни: нарушенный обмен веществ, слабые мышцы и связки ступни, плоскостопие – врожденное или приобретенное. Уплощение свода стопы приводит к неравномерной нагрузке на плюснефаланговые суставы пальцев, в результате происходят их дегенеративные изменения. Угол между плюсневыми костями изменяется, большой палец ноги искривляется в сторону остальных пальцев, головка плюсневой кости фиксируется в неправильном положении и образует болезненную шишку.
Важно: Слабые сухожилия способствуют прогрессу заболевания.
Факторы, повышающие риск возникновения косточки на ноге:
- наследственность;
- травмы стопы;
- неудобная обувь;
- избыточный вес;
- остеопороз;
- эндокринные болезни и гормональные нарушения;
- деятельность, связанная с длительным напряжением нижних конечностей.
Как вовремя определить начало заболевания?
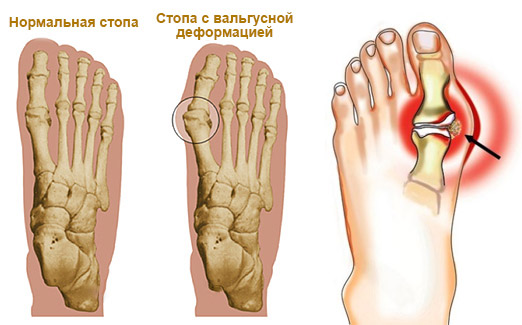
Равновесие и амортизация во время ходьбы поддерживаются поперечным и продольным сводами стопы. Под воздействием деформирующих факторов головки плюсневых костей отклоняются от нормального положения. Происходит перераспределение нагрузки на ступню.
В результате увеличивается давление на средние плюсневые кости, они опускаются и фиксируются в неправильном положении. Мягкие ткани стопы также изменяются: на подошвах появляются натоптыши и мозоли, напоминающие о себе резкой болью и чувством жжения. Со временем большой палец отклоняется в сторону других (угол до 15-18 градусов), у его основания начинает расти и болеть косточка. Часто шишка опухает, воспаляется, появляются покраснение и потертости кожи. Таковы признаки первой стадии вальгусной деформации.
Как развивается недуг?
В отсутствие лечения недуг прогрессирует и переходит во вторую стадию. Косточка растет в размерах и достигает средней величины. Угол отклонения большого пальца увеличивается до 20-25 градусов. Второй палец ноги приподнят над первым и напоминает молоток, появляются отеки.
Для третьей и четвертой стадий заболевания характерно отклонение первого пальца на угол от 30 градусов и выше. При этом искривлены уже все пальцы стопы, а в местах максимального напряжения ступни разрастаются грубые мозоли. На ноге выпирает косточка большого размера.
Запущенная стадия нередко сопровождается переходом отеков и болей со стопы на голень. Может произойти воспаление плюснефаланговой синовиальной сумки – мешковидного образования, содержащего пластичную жидкость и расположенного на внутренней стороне ступни возле большого пальца.
При попытках удалить огрубевшую кожу и мозоли с помощью домашних средств возможно занесение инфекции в синовиальную жидкость. Это чревато развитием интоксикации, слабости, повышением температуры и появлением другим неприятных симптомов недомогания.
Что делать, когда на ноге вдруг резко стала расти косточка? Самое верное решение – посетить доктора. Участковый терапевт посоветует, к какому врачу идти. Как правило, вопросами диагностики и лечения вальгусной деформации занимаются ортопед-травматолог или хирург. Если болезнь находится в начальной стадии, то своевременная терапия предотвратит ее прогрессирование и замедлит рост косточки на ноге.

Диагностика
Опытный врач может правильно поставить диагноз и определить стадию заболевания при визуальном осмотре. Оценивается состояние сосудов пациента, упругость (тургор) верхней части стоп, тактильная чувствительность и ограниченность движений ступней. Предварительно определяется степень повреждений больших пальцев.
Однако симптомы этого недуга похожи на проявления других болезней: подагры, деформирующего артроза, артрита, некоторых системных патологий. Поэтому назначаются следующие дополнительные исследования:
1. Рентгенография: снимок стопы выполняют в трех проекциях, что позволяет детализировать изменения костных тканей.
2. Плантография: с помощью специального аппарата-плантографа получают отпечаток подошвы и оценивают состояние опорной поверхности и сводов стопы, распределение нагрузки, наличие плоскостопия и деформаций.
3. Подометрия: этот метод применяют для выявления плоскостопия или экскавации (высокого свода) стопы.
Существуют и другие диагностические методики, например: ихнография, электротензометрия, обследования с помощью различных датчиков. Комплексный подход дает возможность поставить точный диагноз и назначить адекватное лечение.
Как лечиться?
В зависимости от стадии заболевания врач посоветует выбрать один из способов исцеления – консервативный или хирургический. Каждый имеет свои положительные и отрицательные стороны. Оперативное вмешательство позволяет быстро и навсегда избавиться от проблемы, но более травматично. Консервативное лечение – щадящее, но длительное и трудоемкое. Краткий обзор методик поможет выбрать подходящий вариант.
1. Консервативная терапия.
Безоперационный метод возможен, если болезнь находится в первой или второй стадии. По отзывам пациентов, облегчение приносит:
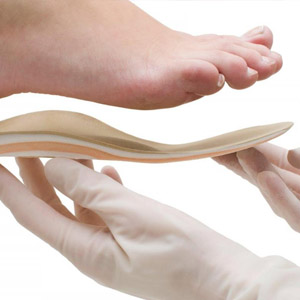
- Ношение удобной ортопедической обуви. Ее лучше покупать в специализированных магазинах, использовать стельки, корректирующие плоскостопие. Хорошо, если носок обуви снабжен фиксатором в форме «стакана».
- Нормализация веса. Правильно подобранные диета и физические усилия помогут сбросить лишние килограммы, уменьшить нагрузку на ноги и стабилизировать развитие косточки на ноге.
- Специальная гимнастика, включающая упражнения для укрепления связок, сухожилий, голеностопных суставов. Хорошо зарекомендовали себя активные тренировки с мячом-эспандером, сжатие и разведение пальцев ног, подъемы со ступни на носок.
- Физиотерапевтические процедуры, ванны, компрессы, примочки с использованием рецептов народной медицины. Применение таких средств нужно обязательно согласовать с лечащим врачом.
- Медикаментозная терапия. Если растет и болит косточка возле большого пальца, доктор может рекомендовать нестероидные противовоспалительные препараты или другие лекарства, облегчающие состояние.
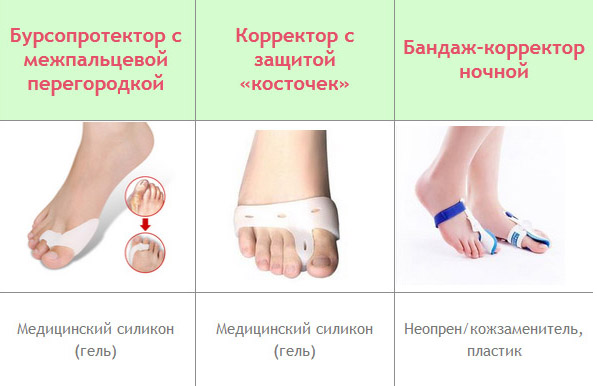
Большую помощь в успешной борьбе с косточкой на ноге оказывают специальные фиксаторы и корректоры. Они закрепляют больной сустав в нужном положении на длительное время. Ортопедические приспособления в сочетании с гимнастикой и физиотерапевтическими процедурами позволяют замедлить развитие патологических процессов.
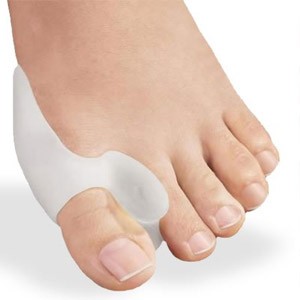
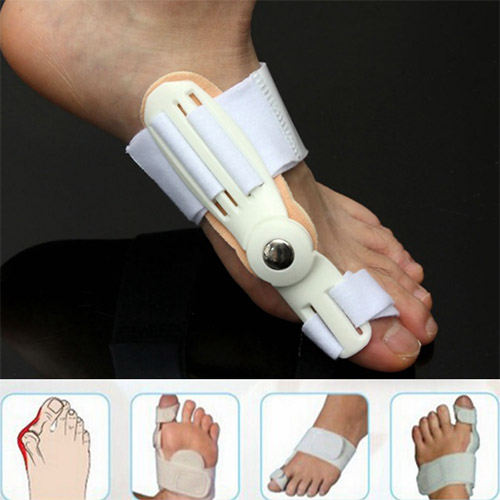
Для профилактики деформации сустава большого пальца и в начальной стадии заболевания подходят гелевые фиксаторы. Это мягкие прокладки между первым и вторым пальцами с боковым лепестком для косточки. Основное назначение – снизить нагрузку на сустав при движении и защитить выпирающую шишку от натирания. Во время реабилитационного периода после операции пользу принесут шарнирные шины. С их помощью первый палец ноги удерживается в нужном положении, при этом сохраняется подвижность стопы. Шарнирный фиксатор незаменим для комфортного передвижения после снятия жесткого бандажа.
Если по каким-то причинам операцию делать нельзя, то для лечения вальгусной деформации применяют ночной бандаж. Это шина-фиксатор, жестко удерживающая сустав и ступню в статичном положении. После длительного ношения бандажа косточка на ноге может исчезнуть, так как отклонение пальца устраняется, и воспаление исчезает.
2. Хирургическое лечение.
В запущенных случаях болезни прибегают к радикальному вмешательству. Современные технологии позволяют сохранить сустав и его подвижность. Существует около двух сотен хирургических методик, обеспечивающих полное излечение. Если врач советует – лучше сделать операцию. Обзор положительной статистики исцелений дает уверенность в разумности такого решения.
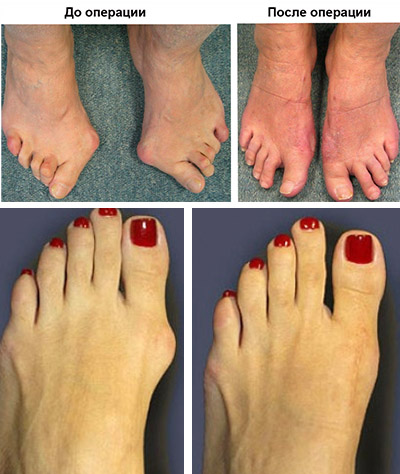
Наиболее распространенные методы исправления суставов ног:
- Миниинвазивный. Это комбинированная операция растущей косточки с применением лазера. После нее на ноге почти не остается следов, и реабилитационный период проходит с меньшими болями. Выполняют на ранних этапах болезни.
- Шеврон остеотомия. Можно делать, если отклонение большого пальца не превышает 17-18 градусов, и отсутствует артроз. Шишка удаляется, а фаланги пальцев скрепляются титановой проволокой или винтом. При необходимости винты через три месяца убирают амбулаторно.
- Шарф остеотомия. Выполняется на поздних стадиях заболевания. В ходе операции нормализуется положение сухожилий и головки плюсневой кости. В качестве фиксатора используются титановые винты, не требующие удаления. Заживление обычно происходит в течение короткого времени.
Восстановительный период после хирургического вмешательства не превышает одного месяца. Необходимо носить ортопедическую обувь и пользоваться ночным бандажом. Врач прописывает лекарства против воспаления и советует делать специальную гимнастику для ног.
Как предотвратить рост шишек?
Заботиться о ногах нужно с детства. Во время беременности будущей маме необходимо выполнять рекомендации врача, чтобы исключить неврологические проблемы у ребенка. Нельзя ставить младенца на ножки раньше времени, обязательно проводится профилактика рахита. Следует своевременно посещать доктора и подбирать правильную детскую обувь.
Для взрослых важно: контролировать свой вес, активно двигаться, носить удобную качественную обувь, следить за состоянием эндокринной системы, своевременно выявлять наличие плоскостопия. Ежегодный профилактический осмотр врача-ортопеда поможет определить заболевание на ранней стадии и предпринять меры по излечению косточек возле большого пальца.